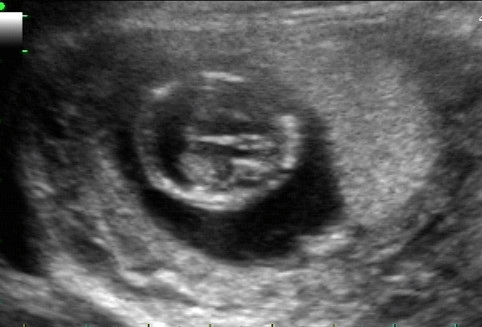
神经系统是超声最早用于产前诊断胎儿畸形的系统之一。北京儿童医院顺义妇儿医院超声科啜永林医生表示,随着现代高分辨率超声仪器及阴 道超声在产前诊断中的应用,超声可在胎儿神经系统发育早期对胎儿颅脑进行观察,许多以往在中、晚孕期妊娠才能检出的颅脑畸形,现在可以在孕11—13周+6天(NT筛查)检出,如无脑畸形、露脑畸形、脑膨出、全前脑等。
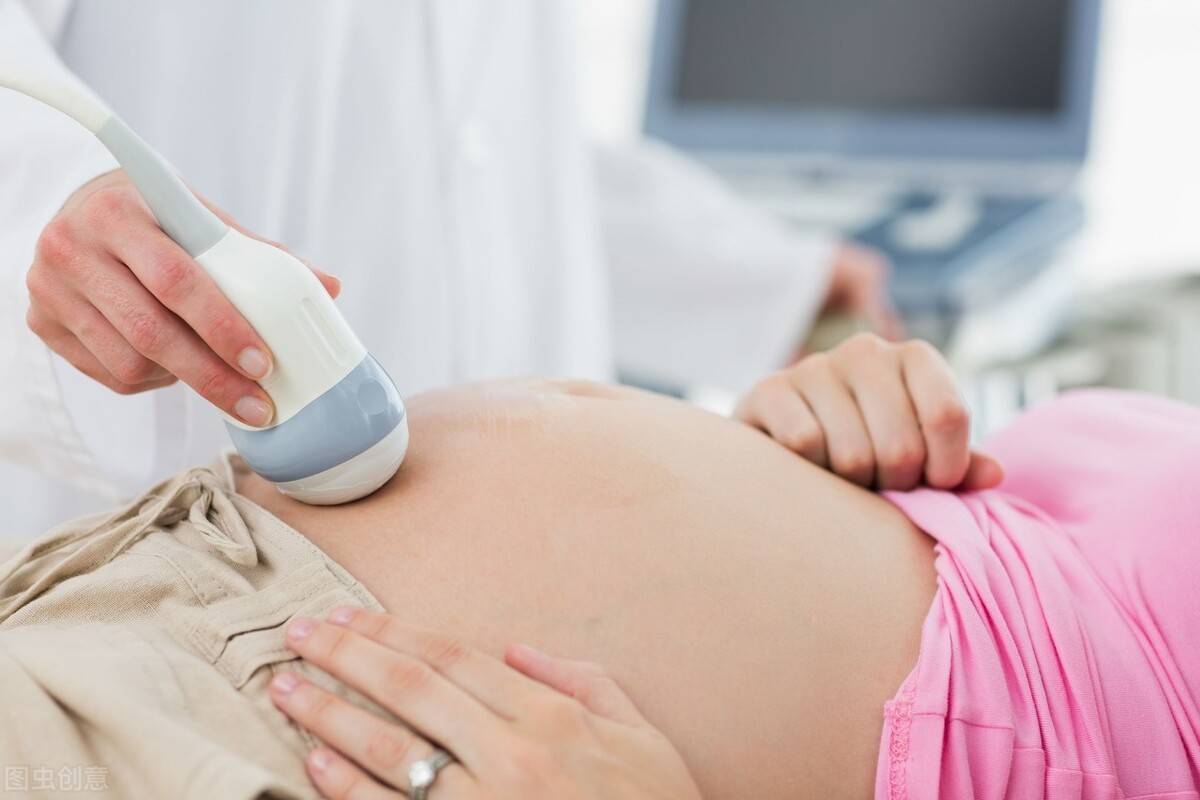
无脑畸形:是指胎儿颅骨及大脑半球均缺失,颅底部部分枕骨、面部骨骼及脑干、中脑常存在。无脑畸形是神经管缺陷中最常见的类型,约占50%。致畸因素包括丙戊酸、叶酸拮抗剂、孕妇糖尿病、体温过高、叶酸缺乏、孕早期感染史、孕期接触过制畸农药、孕期服用药物,接受辐射等。临床处理及预后:无脑畸形为致死性畸形,一旦做出诊断应及时终止妊娠。无脑畸形的发病与遗传和环境相关,既往分娩1例无脑畸形,下次妊娠的再发风险为2%—5%,既往分娩2例无脑畸形,下次妊娠再发风险为6%。
露脑畸形:是指胎儿颅骨缺失,脑组织直接暴露、浸泡于羊水中,最终发展为无脑畸形。发病率为0.3/1000。有研究报道克罗米酚柠檬酸盐能导致该畸形的发生。临床处理及预后:与无脑畸形一样,露脑畸形预后极差,在出生几小时内死亡。再发风险取决于引起该畸形的病因,由于羊膜破裂引起的颅脑畸形再发风险为零,单纯的露脑畸形再发风险为2%—5%。
(露脑-无脑畸形:超声最早可在11周做出诊断,但若孕周小于11周,由于颅骨骨化较弱,诊断露脑-无脑畸形有一定困难。)
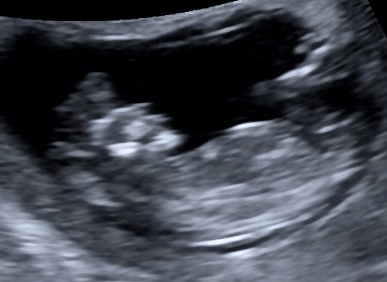
脑膨出:是指胎儿颅内结构通过颅骨缺损处膨出颅外。发病率为0.3/1000—0.6/1000。致畸因素包括可卡因,风疹病毒感染,体温过高,华法林,母体糖尿病。临床处理及预后:产前发现胎儿脑膨出,应详细检查其他器官系统有无畸形,羊水穿刺了解胎儿有无染色体异常,预后通常与膨出物的大小、部位有关,膨出物的脑组织越多,预后越差;合并染色体异常或遗传综合征,预后差。病情轻微者即使生后存活,也可伴有多种神经功能障碍。单纯的脑膜(脑)膨出不增加再发风险。
(脑膨出:妊娠10周之前,颅骨尚未骨化,超声无法诊断脑膨出,羊水过少时,小的膨出物可与宫壁相贴而被挤压,容易漏诊。脑膨出颅骨缺损较小时,缺损和包块均不易显示,颅内结构也无明显改变,产前难以诊断。)
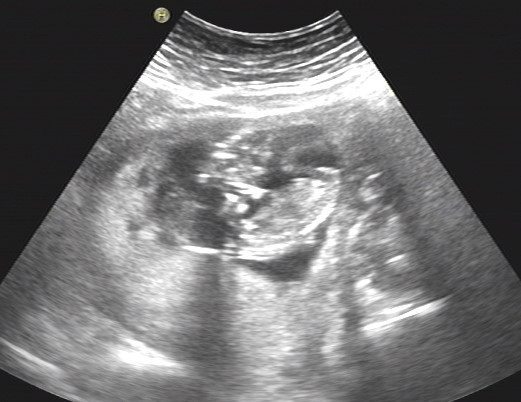
全前脑:是指胎儿前脑没有分裂或没有完全分裂形成的一组畸形,常合并面部中线结构异常。在流产胎儿中的发病率高达1:250,在活产新生儿中的发病率为1:16000—1:2500。致畸因素包括母体糖尿病、乙醇、苯妥英钠,维生素A过量摄入,先天性感染,辐射污染。临床处理及预后:严重受累胎儿出生后几个月内死亡,不严重者可生存,但存在不同程度智力障碍。全前脑是环境因素、基因变异、染色体异常等多种因素引起的先天畸形,对于单纯性全前脑,其再发风险约6%。
(全前脑:超声发现全前脑,应建议行胎儿染色体检查。)
胎儿颅脑结构的发育是一个复杂且不断发展的过程,一些颅内结构在早孕期尚未完全发育,如孕16周后才可显示透明隔腔,孕18—20周胼胝体才发育完成,孕20—22周小脑蚓部才发育完成,因此早孕期超声检查无法观察这些结构,需要到中孕期进行系统超声筛查,以免漏诊。部分在早孕期形态改变不明显的颅脑畸形及在早孕期尚未出现的颅脑畸形,必须与中晚孕期超声筛查有效结合,才能减少误诊漏诊,进一步提高异常胎儿的检出率。